Contre l’antibiorésistance, la guerre est perdue d’avance. En effet, tous les antibiotiques de notre pharmacopée sont d’origine microbienne. « Si un microbe est capable de produire un antibiotique pour gagner la compétition par rapport à d’autres souches microbiennes, les gènes qui confèrent la résistance à cet antibiotique existent forcément déjà dans le monde microbien. Et ce, bien avant que les humains ne soient apparus sur Terre », explique Michel Moutschen, professeur d’infectiologie à l’ULiège. Lors d’une rencontre virtuelle organisée par Luxembourg Creative, il a évoqué les nouvelles stratégies étudiées pour lutter contre les infections bactériennes.
Si l’antibiorésistance n’a pas attendu l’humain pour exister, l’Anthropocène n’a fait qu’amplifier et accélérer le phénomène. Et ce, en sélectionnant des mutations, et surtout en facilitant l’accumulation de multiples mutations au sein de mêmes bactéries. C’est ainsi que sont apparues les « super-bugs » : des bactéries résistantes à tous les antibiotiques. « Le transfert de gènes de résistance entre variétés bactériennes différentes a également été facilité », précise le Pr Moutschen.
Des causes multiples
Le réchauffement climatique joue un rôle. Il est établi que l’augmentation de la température atmosphérique moyenne, notamment en Europe, favorise l’apparition des résistances microbiennes.
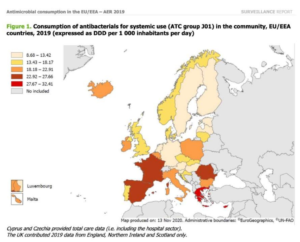
Il en est de même de la consommation outrancière d’antibiotiques. Dans les pays riches, particulièrement en Belgique, les antibiotiques sont massivement prescrits pour guérir de maladies contre lesquelles ils sont inefficaces. Notamment les maladies virales. Par ailleurs, l’usage d’antibiotiques dans les pays émergents et les pays pauvres flambent et tendent à rejoindre le taux de consommation des pays riches.
Les antibiotiques de la famille des bêta-lactamines (pénicillines à large spectre, céphalosporines) sont, de très loin, les antibiotiques les plus consommés. Au niveau mondial, entre 2000 et 2015, leur nombre de doses journalières s’est accru de 65 %.
Par ailleurs, « des substances qui ne sont pas des antibiotiques, mais des désinfectants que l’on retrouve dans des produits domestiques (comme le triclosan), facilitent en fin de compte la transmission des gènes de résistance d’une bactérie à l’autre. Et donc, facilitent la propagation de l’antibiorésistance entre bactéries a priori très différentes », explique Pr Moutschen.« Après cette vague Covid, où les quantités de désinfectants utilisés sont largement supérieures aux années précédentes, il faudra en analyser les conséquences. »
Eviter les résistances
Alors que les bactéries deviennent de plus en plus résistantes, la recherche scientifique ne trouve quasiment plus de nouvelles molécules antibiotiques. « Les différentes classes possibles de molécules antibiotiques ont déjà été bien exploitées. De plus, s’agissant d’un traitement ponctuel, et comme les microbes développent des résistances, les modèles de retour sur investissements des firmes pharmacologiques sont défavorables à la production de nouvelles molécules antibiotiques. » Dès lors, peu d’entre elles se lancent dans l’aventure.
De nouvelles pistes thérapeutiques se dessinent, avec des changements radicaux de stratégies. Il ne s’agit désormais plus de vouloir tuer les bactéries. « En ne menaçant plus leurs processus vitaux, on évite que la bactérie sélectionne des mécanismes de résistance », explique le responsable du service des maladies infectieuses au CHU de Liège. Il s’agit désormais de détourner, contre elles, certaines caractéristiques des bactéries.
Brouiller le système de communication
Ainsi, le “quorum sensing” (mécanisme de synchronisation d’un ensemble de bactéries) permet aux bactéries d’une même colonie de communiquer par signaux chimiques et de s’adapter à leur environnement, notamment en fabriquant des biofilms, en produisant des toxines.
« Une grande partie de la virulence d’une infection bactérienne résulte de ces phénomènes collectifs par lesquels les bactéries se comportent comme une sorte d’organisme multicellulaire. En perturbant leur système de communication, on pourrait obtenir des mécanismes antimicrobiens non-susceptibles de sélection de résistance. »
Les antibiotiques macrolides (azithromycine, clarithromycine, érythromycine et roxithromycine), mais aussi certaines huiles essentielles disposent de ses propriétés.
Inactiver les toxines
Les interactions hôtes-pathogènes peuvent également être manipulées dans un sens favorable à l’hôte.
Lorsque des antibiotiques bêta-lactamines sont administrés à des personnes âgées, le risque est grand de modifier leur flore intestinale. Et de voir émerger des bactéries clostridium difficile. Celles-ci produisent des toxines très agressives provoquant une nécrose de la muqueuse intestinale.
« Si l’on essaie de tuer les clostridium difficile avec des antibiotiques, on ne fait alors qu’entretenir le phénomène, avec de nombreuses rechutes parfois des mois après. Par contre, il a été découvert récemment que des anticorps monoclonaux administrés aux patients sont capables d’inactiver la toxine pour éviter ses effets délétères. »
Exploiter les antibiotiques endogènes
Une autre idée pour remplacer les antibiotiques d’origine microbienne consiste à utiliser des substances endogènes. En effet, l’évolution nous a dotés d’antibiotiques codés dans notre génome.
« C’est une vaste famille de peptides, dits antimicrobiens, contre lesquels les bactéries n’ont pas beaucoup de résistance. En effet, ces peptides n’appartiennent pas, au départ, au monde microbien. L’un d’eux est la cathélicidine. Il pourrait être fabriqué de façon recombinante (par une cellule dont le matériel génétique aura été modifié par recombinaison génétique, NDLR) pour augmenter les quantités disponibles au niveau d’un tissu. »
Prévenir plutôt que guérir
« Les médecins ont tendance à prescrire, à tort, des antibiotiques dès que quelqu’un a mal à la gorge ou a un peu de fièvre. Or, généralement, les infections qui sévissent en hiver sont virales. Les bronchites aigües sont toujours virales. De même que les infections des voies respiratoires supérieures. C’est le cas aussi des otites et d’une partie des sinusites », poursuit le professeur Moutschen. Contre ces maladies, les antibiotiques ne peuvent rien.
Si la couverture vaccinale contre la grippe et le pneumocoque était plus large, il y aurait dès lors moins de consommation d’antibiotiques, et donc moins d’antibiorésistance.
« Concernant spécifiquement la vaccination contre le pneumocoque, comme il existe différents sérotypes, la couverture vaccinale est imparfaite. Néanmoins, chez les personnes âgées, on arrive à réduire de 40 à 50 % l’incidence des infections et donc l’utilisation des antibiotiques. »
Enfin, « il n’y a pas encore de vaccins contre les staphylocoques dorés ni les streptocoques pyogènes (bactéries mangeuses de chair) : il est crucial et urgent de développer des vaccins contre ces bactéries », conclut le Pr Michel Moutschen.